Auch 45 Jahre nach den Veröffentlichungen von Axelsson und Lindhe gilt: Prophylaxe ist Teamsache!
Bei der klassischen Vorgehensweise stand das Entfernen von harten mineralisierten Ablagerungen (SRP) mit nicht substanzschonenden Handinstrumenten im Vordergrund. In der modernen Erst- und vor allem Erhaltungstherapie spielen das Biofilmmanagement und die Gewebeschonung eine große Rolle. Debridement ist heute neu definiert als „das Zerstören und Entfernen von Biofilm und das Entfernen von harten Ablagerungen (Zahnstein und Konkremente) auf Zahnoberflächen ohne bewusste Verletzung der Zahnhart- und Zahnweichgewebe“.

Abbildung 1
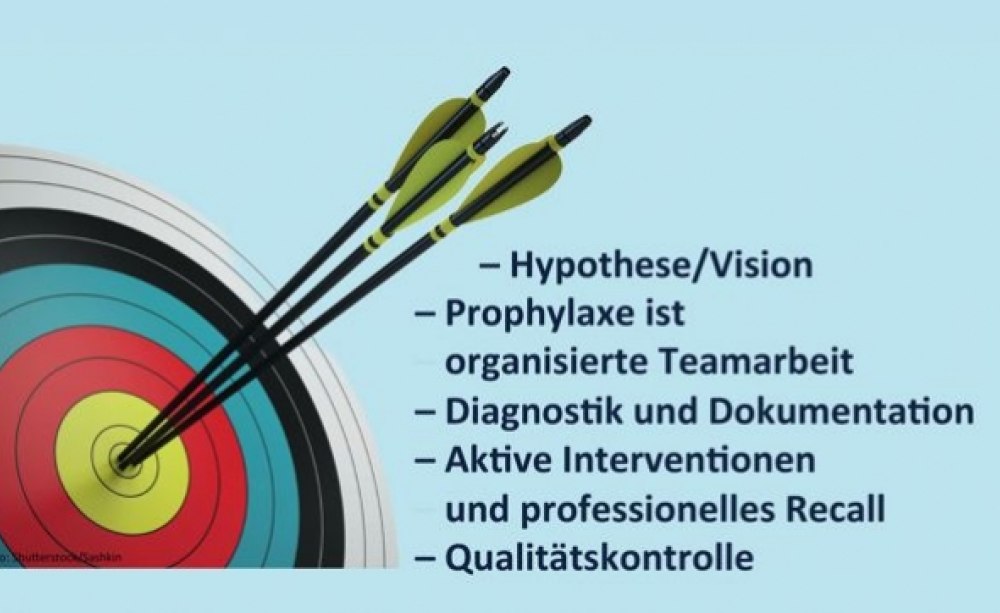
Als Folge der Veröffentlichungen der Arbeiten von Axelsson und Lindhe [1–3] wurde in der Zahnmedizin ein Paradigmenwechsel „weg von der Restauration, hin zur Prävention“ eingeleitet. Die präventive Betreuung basierte von nun an auf zwei Säulen, der häuslichen und der professionellen Prophylaxe (Abb. 1). Einige wenige Pioniere in Deutschland waren – trotz massiver Widerstände – dafür verantwortlich, dass die Erkenntnisse von Axelsson und Lindhe erfolgreich in den deutschen Praxisalltag integriert wurden [5–7, 17, 21, 23].
Die wesentlichen Erfolgsfaktoren der vor fast 45 Jahren veröffentlichten Arbeiten (siehe Abbildung oben) und die daraus abgeleitete „Recall-Stunde“ (Abb. 2) sind heute noch das Grundgerüst im Prophylaxealltag. Von Beginn an war die Professionelle Zahnreinigung (PZR), die von Axelsson als „aktive Intervention“ bezeichnet wurde, nur ein – wenn auch wichtiger – Bestandteil der systematischen Vorgehensweise in der „Recall-Stunde“. Die aktive Intervention (PZR) war das Entfernen aller supra- und subgingivalen harten und weichen Ablagerungen und die anschließende Politur.

Abbildung 2
Obwohl die PZR immer nur ein Teil der systematischen präventiven Erhaltungstherapie war, hat sich dieser Begriff im Praxisalltag für die gesamte Erhaltungstherapie eingebürgert. Unter dem Begriff PZR werden im Alltag viele verschiedene prophylaktische Vorgehensweisen wie „Recall-Stunde“, „Unterstützende Parodontal Therapie“ (UPT), „Supportive Periodontal Therapy“ (SPT) oder „Professional Mechanical Tooth Cleaning“ (PMTC) subsumiert.
Mit der neuen GOZ von 2012, die die PZR, warum auch immer, wie folgt definiert hat, kam es zu einer weiteren Begriffsverwirrung: „Die Leistung umfasst das Entfernen der supragingivalen/gingivalen Beläge auf Zahn- und Wurzeloberflächen einschließlich Reinigung der Zahnzwischenräume, das Entfernen des Biofilms, die Oberflächenpolitur und geeignete Fluoridierungsmaßnahmen, je Zahn oder Implantat oder Brückenglied.“
Aufgrund dieser Definition, die nur einen Teil der systematischen Erhaltungstherapie umfasst, wurde die Effektivität der supragingivalen/gingivalen professionellen Zahnreinigung für die Auswirkung auf gingivale Erkrankungen in verschiedenen Veröffentlichungen infrage gestellt (IGeL-Monitor vom 12. Oktober 2012 „Alles nur Abzocke“, „pro-online“ vom 25. März 2012, „Dentalmagazin“ vom 3. März 2014, „ARD-Morgenmagazin“ vom 24. März 2015, „Stern“ vom 26. Februar 2015, „Spiegel online“ vom 5. Dezember 2015). Alle diese Diskussionen um die Wirksamkeit der in der GOZ beschriebenen PZR basieren auf einer einzigen Studie von Hugoson et al. [18] mit einer fragwürdigen Gruppeneinteilung. Auch wurde in der Diskussion vergessen, dass es außer der Gingivitis weitere biofilm-induzierte Erkrankungen der Mundhöhle gibt (Karies, Parodontitis, periimplantäre Mukositis und Periimplantitis).
Ebenfalls nicht beachtet wurden die Ergebnisse der DMS-IV-Studie von 2006 [22]. Nur 2 Prozent der Bevölkerung in Deutschland waren danach plaquefrei, nur 7,4 Prozent hatten keine parodontalen Probleme, die mittelschweren und schweren Parodontitisfälle hatten erheblich zugenommen. Die aktuelle DMS V zeigte jetzt einen deutlichen Rückgang bei parodontalen Erkrankungen, die den Autoren zufolge sicher zu einem Teil auch der stärkeren Inanspruchnahme präventiver Maßnahmen durch die Patienten und einem gestiegenen Bewusstsein für die Mundgesundheit in den vergangenen zehn Jahren geschuldet sind. Für die schweren Parodontitisfälle erwarten Autoren und auch die Deutsche Gesellschaft für Parodontologie nicht zuletzt aufgrund der demografischen Entwicklung in den kommenden Jahren allerdings einen Anstieg der Fallzahlen.
In einem Artikel der Zeitschrift „Test“ vom Juli 2015 („Auch Profis sind nicht gründlich“) wurden die katastrophalen Ergebnisse von in zehn Praxen anonym durchgeführten Professionellen Zahnreinigungen veröffentlicht [27]. Hier wurden sowohl die systematische Vorgehensweise, die nicht Bestandteil der PZR laut GOZ-Definition ist, wie auch die gründliche Belagsentfernung wie folgt beurteilt:
- Es wurde keine Analyse („Diagnostik“) durchgeführt.
- Es wurden keine Pflegetipps („Motivation und Instruktion zur häuslichen Mundhygiene“) gegeben.
- Die Belagsentfernung war unzureichend, was durch Anfärben nach der PZR gezeigt wurde. Ca. 50 Prozent der Beläge vor allem in den Zahnzwischenräumen wurden nicht entfernt.
Es bleibt festzuhalten, dass seit den Veröffentlichungen von Axelsson/Lindhe mehr als 40 Jahre vergangen sind und dass mit der klassischen Vorgehensweise große Erfolge in der Prophylaxe auch im Praxisalltag erzielt wurden. Es ist nach dieser langen Zeit und bei der kurzen Halbwertzeit des zahnmedizinischen Wissens notwendig, diese Vorgehensweise zu hinterfragen: „Was bleibt und was ist neu?“.
Im Folgenden stellen wir daher unser aktuelles – immer noch auf den Arbeiten von Axelsson und Lindhe basierendes –, kontinuierlich aufgrund der wissenschaftlichen Erkenntnisse und des technischen Fortschritts fortgeschriebenes Konzept einer modernen Erhaltungstherapie vor.
Was bleibt? – Ziele und Team
Die Grundlage einer erfolgreichen Prophylaxe im Praxisalltag ist eine präventiv orientierte und gelebte Praxisphilosophie. Das heißt, dass der Praxisinhaber Ziele und Wege für das Erreichen der Ziele vorgibt, die den Mitarbeitern vermittelt werden – oder anders ausgedrückt: Jeder im Team weiß, wohin die Reise gehen soll (Abb. 3).

Abbildung 3
Je größer die Bedeutung der Prophylaxe für die Praxis ist, desto wichtiger ist ein gut ausgebildetes und motiviertes Team. Die Bedeutung des Teams wird in Zukunft zunehmen. Wir erleben im Augenblick eine heftige Diskussion um den richtigen Ausbildungsweg der Praxismitarbeiter. Trotz der immer vielfältigeren externen Ausbildungswege wird oft vergessen, dass die interne Ausbildung für die Praxis und das Team die wichtigste aller Ausbildungen ist.
Was ist neu? – Von Diagnostik bis Materialien
Sowohl in der Diagnostik wie auch bei der häuslichen Mundhygiene und vor allem der PZR hat sich nicht nur fachlich, sondern auch verwaltungstechnisch vieles geändert. Die Digitalisierung hat die Diagnostik und Dokumentation der Erkrankungsursachen, der individuellen, altersspezifischen Erkrankungsrisiken und der Prognose verbessert. Digitales Röntgen und digitales Fotografieren tragen ebenfalls zur besseren Diagnostik und Dokumentation bei.
Auch die Dokumentation und schriftliche Weitergabe der Therapieempfehlungen für die häusliche Mundhygiene und die Verwaltung der individuellen risikoorientierten Recall-Termine sind heute viel leichter möglich.
Darüber hinaus lassen sich mit den meisten digitalen Diagnostiksystemen gleichzeitig auch vereinfachte Qualitätskontrollen (DMF-T-Wert, Bleeding on probing – BOP, Probing pocket depth – PPD, Clincal Attachment Loss – CAL, Approximalraum-Plaque-Index – API, Plaque Control Record – PCR etc.) patientenbezogen oder für diverse Altersgruppen durchführen.

Für die häusliche Mundhygiene steht uns heute ein viel größeres Sortiment sehr guter Hilfsmittel zur Verfügung. Wobei vor allem der Stellenwert von elektrischen Zahnbürsten an Bedeutung gewonnen hat und weiter gewinnen wird (Putz-Apps etc.).
Die größte Veränderung gab es bei den „aktiven Interventionen“ (PZR). Bei Axelsson und Lindhe stand das Entfernen harter Ablagerungen einschließlich des Entfernens „infizierten“ Wurzelzements durch Scaling und Root-Planing (SRP) mit Handinstrumenten und klassischer Politur mit rotierenden Instrumenten, Bürsten, Gummikelchen und Polierpasten im Vordergrund. Die Substanzschonung spielte nur eine Nebenrolle.
Heute stehen das Biofilmmanagement und die Erhaltung aller Zahnstrukturen im Fokus. Unsere aktuelle Vorgehensweise bezeichnen wir als „Guided Biofilm Therapy“ (GBT). Es handelt sich um eine prophylaktische, zielgerichtete, individualisierte, altersgerechte, risiko- und qualitätsorientierte Systembehandlung (Abb. 4).