Mukoperiostlappen bilden und aufklappen oder lappenlos?
Es gilt als die übliche Vorgehensweise: Der Implantologe klappt das Zahnfleisch auf, löst es mit einem Raspatorium vom Knochen ab und verschafft sich einen guten Überblick über die vorliegende Knochensituation im Bereich der Region, in der das Implantat inseriert werden soll. Die Schädigung des Periosts („Knochenhaut“) und die damit einhergehenden Einbußen bei der Ernährung des Knochens nimmt man als „unvermeidbare Tatsache“ in Kauf. Dabei kann sie sich im weiteren Therapieverlauf noch als ausgesprochen destruktiv erweisen und sogar den Langzeiterfolg des Implantats gefährden. Ein Blick auf die Funktion des Periosts verdeutlicht es unmittelbar – und führt direkt auf eine in vielen Fällen erwägenswerte Alternative.
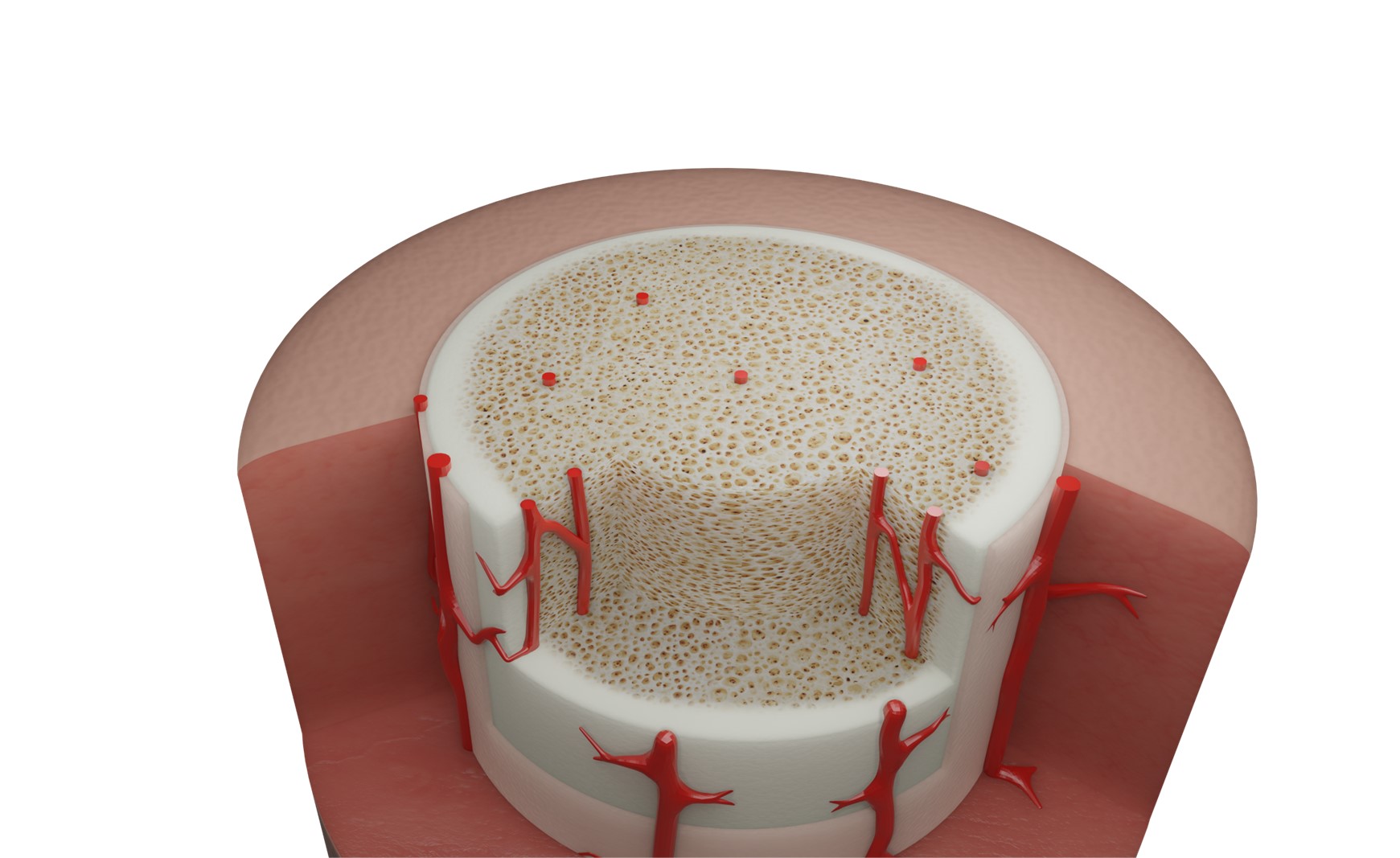
Das Periost und seine Funktion
Das Periost umschließt den Knochen und ist selbst aus unterschiedlichen Strukturen aufgebaut. Diese sind (von außen nach innen): Stratum fibrosum („Deck-Fasern“), Bindegewebs- und kollagene Fasern, Stratum osteogenicum. Das Stratum osteogenicum, auch Kambium genannt, hat eine wesentliche Aufgabe, die sich bereits aus dem Namen ableiten lässt: Hier können neue Knochenzellen gebildet werden. Sie gehen entweder direkt aus embryonalem Bindegewebe (Mesenchym) hervor oder werden über einen Umweg über Knorpelzellen gebildet.
Man kennt das von Knochenbrüchen: Bei einer Grünholzfraktur, also einem Bruch mit intaktem Periost, wählt der Körper den direkten Weg und schafft eine Heilung ohne Bildung von Narbengewebe. Bei geschädigtem Periost geht der Körper den indirekten Weg: Das dabei gebildete Knochennarbengewebe lässt sich in der Regel röntgenologisch darstellen.
Das Periost fungiert als Nährstoffversorger für den bestehenden Knochen und ist somit für dessen Erhalt essenziell. Die Knochenhaut ist wiederum ihrerseits auf eine funktionierende Blutversorgung und dafür auch auf den Austausch mit dem umgebenden Weichgewebe angewiesen. Ist die Vaskularisierung im Periost oder auch nur im angrenzenden Weichgewebe beeinträchtigt, können Knochenheilungsprozesse (etwa nach Knochenbruch oder Implantation) nicht optimal ablaufen.
Daraus folgt insbesondere, dass selbst ein Aufklappen des Weichgewebes unter Ablösung des Periosts oder das Belassen des Periosts auf dem Knochen (Mukosalappen) sich bereits nachteilig auswirken könnte – zumal auch dabei Schädigungen des Periosts wohl kaum zu vermeiden wären.
Review: Knochenerhalt, Blutversorgung, Augmentation
In einer Studie zu den ästhetischen Resultaten von Einzelzahnimplantaten gehen Boardman, Darby und Chen [1] auch auf die Auswirkungen von Lappenbildungen ein. Diese führten zu Knochenresorption [2–4], und umgekehrt liege damit Folgendes nahe: Der Erhalt der periostalen Strukturen im Zuge der Implantatinsertion schützt die Blutversorgung des Knochens durch das Periost. Einen Schritt weiter gehen Altinci et al. [5] und kommen zu dem Schluss, dass mit Flapless-Chirurgie die benötigte Einheilzeit bis zur Belastung des Implantats verringert werden kann und dass sich dies auf die Erhaltung des Periosts zurückführen lässt.
Einschränkend muss festgehalten werden, dass man nach neueren Studien die osseogene Potenz des Periosts auch nicht überschätzen sollte, denn sie nimmt mit dem Alter des Patienten ab, da die Anzahl der knochenbildenden Zellen sinkt [6–8].
Einen Vergleich zwischen einer kompletten Denudierung der bukkalen Lamelle durch Bildung eines Mukoperiostlappens versus Mukosallappens (Belassung des Periosts) mit anschließendem Bone Splitting ergab in einer Studie an Göttinger Minischweinen: Der bukkale Knochen war signifikant besser erhalten, wenn das Periost an der bukkalen Lamelle belassen wurde [6]. Es ist heute allgemeine Lehrmeinung, dass die Denudierung des Kieferknochens eine Resorption induziert [9].
Stricker [9] folgerte daraus, dass es selbst bei invasiven Eingriffen wie einer umfangreichen vertikalen und horizontalen Augmentation lohnenswert ist, das Periost so intakt wie möglich zu belassen. An einem Fallbeispiel demonstrierte er dies bei hochgradiger Alveolarkammatrophie im Oberkiefer. Nach Augmentation erfolgte die Implantation und die prothetische Versorgung mit einer abnehmbaren Teleskopprothese.
Der Autor weist im Zusammenhang mit diesem Fall auf die physiologische Konkurrenz zwischen einer Defektfüllung mit knöchernem und mit Weichgewebe hin. Dabei begünstige eine vorherige Ablösung des Periosts die Bindegewebsbildung gegenüber der Knochenbildung. Durch eine möglichst weitgehende Erhaltung des Periosts lasse sich dieser Wettlauf jedoch in die richtige Richtung beeinflussen: hin zu mehr Knochenbildung.
Diskussion: Die Alternative ist lappenlos
Bei einer ganzen Reihe zahnmedizinischer Behandlungen kann man die Frage stellen: Möchte ich lieber die optimale Sicht auf das Operationsfeld haben oder so strukturschonend wie möglich behandeln?
Vor einer solchen Alternative sieht man sich zum Beispiel in der Endodontie bei der Eröffnung der Wurzelkanäle. Man erkennt sie natürlich besser, wenn man mehr Zahnhartsubstanz entfernt. Auf der anderen Seite kann es sein, dass nach etwaigen Revisionen und weiteren Folgebehandlungen dann nicht mehr genügend Substanz für die postendodontische Versorgung zur Verfügung steht und die Frakturgefahr steigt.
Die Frage, die man sich vor der Implantation stellen sollte, lautet: Mukoperiostlappen bilden und aufklappen oder lappenlos arbeiten? Im ersten Falle kommt es zu einer deutlich stärkeren Zerstörung des Periosts. Dieser „Kollateralschaden“ beeinträchtigt postoperativ die Nährstoffversorgung des Knochens und kann daher seine Integrität gefährden, Heilungsprozesse verlangsamen oder einen nur unvollständigen Heilungsprozess verursachen. Bei der lappenlosen Insertion dagegen wird das Periost lediglich an der Stelle durchbohrt, wo es ohnehin unvermeidlich ist: an der Durchtrittsstelle des Implantats.
Nicht selten ist aufgrund des Verzichts auf die Bildung eines Mukoperiostlappens bei Freihandimplantationen von einer „blinden Arbeitsweise“ die Rede. Tatsächlich kann mit geringen Bohrumdrehungszahlen allerdings die harte kortikale Schicht des Knochens zur Führung des Bohrers genutzt werden. So verbleibt der Bohrer selbst ohne Bohrschablone in der Spongiosa, und eine Perforation des Kieferknochens wird verhindert.
Schlussfolgerung
Lappenlos zu implantieren kann in gewissen klinischen Situationen eine lohnende Alternative zum konventionellen chirurgischen Vorgehen sein. Natürlich ist dieses Vorgehen nur bei ausreichend vorhandenem Hart- und Weichgewebe zu empfehlen. Und wo sich eine Traumatisierung des Periosts nicht vermeiden lässt, sollte die Regeneration des Periosts durch Adjuvanzien optimiert werden. Der Operateur sollte immer nach folgendem Satz agieren: „So wenig wie möglich, aber so viel wie nötig!“
Dr. Alexander Müller-Busch, Ingolstadt
Flapless weitergedacht
Ein lappenloses Implantations-Protokoll heißt MIMI (Champions-Implants, Flonheim). Wird ein zweiteiliges Champions (R)Evolution-Implantat inseriert, wird die lappenlose Vorgehensweise (flapless approach) in der chirurgischen Phase um einen entscheidenden Aspekt in der prothetischen Phase ergänzt. Denn dank des Shuttles muss keine Wiedereröffnung der Gingiva erfolgen, um den Implantatkopf freizulegen, denn der Shuttle fungiert gleichzeitig als chirurgische Verschlussschraube und als Gingivaformer. Das mit der Wiedereröffnung der Gingiva assoziierte Risiko von Weich- und Hartgewebsabbau wird auf diese Weise vermieden. So kombiniert das MIMI-Verfahren die Vorzüge der lappenlosen Insertion mit einem relevanten Vorteil in der prothetischen Phase.
Der chirurgische Eingriff erfolgt im Low-Speed-Verfahren, zunächst mit konischen Dreikantbohrern (Abb. 2). In der Kompakta sieht das MIMI-Bohrprotokoll eine Umdrehungszahl von 250 Umin–1 vor, in der Spongiosa 50 bis 70 Umin–1. Dies ermöglicht die sogenannte CNIP-Navigation (Cortical Navigated Implantation Procedure), bei der der Bohrer von der kortikalen Schicht des Kieferknochens geführt wird und dementsprechend stets in der Spongiosa verbleibt (Abb. 5).
Bei der Wahl des letzten Bohrers kommt zudem ein Durchmesser zum Einsatz, der zirka 0,5 mm größer ist als der Implantatdurchmesser. Auf diese Weise wird eine krestale Entlastung sichergestellt. Lässt es die Anatomie zu, wird optimalerweise 1 bis 2 mm subkrestal implantiert – so bleibt der „Platform-Switching-Effekt“ vollumfänglich erhalten. Bei schmalen Kieferkämmen ist eine Implantation im MIMI-II-Verfahren nach Dr. Ernst Fuchs-Schaller, einer minimal-invasiv ausgeführten horizontalen Knochendistraktion, möglich, das ebenfalls auf der CNIP-Navigation basiert. Zusätzlich kann bei Bedarf ein interner, direkter Sinuslift als minimal-invasive Vorgehensweise zur Anhebung des Kieferhöhlenbodens erfolgen.
Literatur
[1] Boardman N, Darby I, Chen S: A retrospective evaluation of aesthetic outcomes for single-tooth implants in the anterior maxilla. Clin Oral Implants Res. (2016) Apr; 27(4): 443-51. doi: 10.1111/clr.12593. Epub 2015 Mar 29. PMID: 25818351
[2] Wilderman MN, Wentz FM, Orban, BJ: Histogenesis of repair after osseous surgery. J Periodontol (1970) 41: 551-565, wie zitiert in Board-
man et al. [1]
[3] Misch CE, Dietsh-Misch F, Hoar J, Beck G, Hazen R. Misch CM:
A bone quality-based implant system: first year of prosthetic loading.
J Oral Implantol (1999) 25(3): 185-19, wie zitiert in Boardman et al. [1]
[4] Fickl S, Zuhr O, Wachtel H, Bolz W, Huerzeler M: Tissue alterations after tooth extraction with and without surgical trauma: a volumetric study in the beagle dog. J Clin Periodontol (2008) 35: 356-363, wie zitiert in Boardman et al. [1]
[5] Altinci P, Gunes O, Ozturk C, Eren H: Stability and Marginal Bone Level Changes of SLActive Titanium-Zirconium Implants Placed with Flapless Surgery: A Prospective Pilot Study. Clin Implant Dent Relat Res. (2016) Dec;18(6): 1193-1199. doi: 10.1111/cid.12392. Epub 2016 Feb 14, pubmed.ncbi.nlm.nih.gov/26874460
[6] Stricker A, Fleiner J, Stübinger S, Schmelzeisen R, Dard M, Bosshardt DD: Bone loss after ridge expansion with or without reflection of the periosteum. Clin Oral Implants Res. (2015) 26: 529-536, wie zitiert in Stricker [9]
[7] Lin Z, Fateh A, Salem DM, Intini G: Periosteum: biology and applications in craniofacial bone regeneration. J Dent Res. (2014) 93: 109-116, wie zitiert in Stricker [9]
[8] Allen MR, Hock JM, Burr DB: Periosteum: biology, regulation, and response to osteoporosis therapies. Bone. (2004) 35:1003–1012, wie zitiert in Stricker [9]
[9] Stricker A: Über die Bedeutung des Periosts in der oralen Implantologie. (2015) www.quintessence-publishing.com/deu/de/news/zahnmedizin/-/ueber-die-bedeutung-des-periosts-in-der-oralen-implantologie
(Zugriff am 18.11.2021)