Plattenepithelkarzinome (OSCC) sind mit einem Anteil von 90 Prozent die häufigsten intraoralen Malignome und machen fast die Hälfte aller bösartigen Tumoren des Kopf-Halsbereichs aus. Nach Daten der Global Cancer Observatory lag die weltweite Jahresinzidenz 2020 bei 377.713 Fällen, die Prävalenz bei ca. einer Million. Die Dunkelziffer, vor allem in Ländern der Dritten Welt, dürfte ein Mehrfaches betragen.
Häufigstes Auftreten in Asien
Die höchste Verbreitung hat das OSCC in Asien, aber auch in Europa und Nordamerika gibt es zahlreiche Betroffene. Bei der Erstdiagnose liegt häufig ein bereits fortgeschrittener invasiver, teilweise sogar schon metastasierter Tumor vor. Die Prognose ist auf Grund der hohen Morbidität und Mortalität entsprechend schlecht und es besteht deshalb dringender Bedarf an gezielter Prävention und an Programmen zur Früherkennung der Läsionen.
Im Frühstadium sind die Malignome fast immer symptomlos und imponieren lediglich als kleine hyperkeratotische weiße Plaques, welche leicht übersehen oder mit harmlosen Schleimhautveränderungen verwechselt werden. Erst später zeigen sie die typischen Merkmale der Induration, der Unverschieblichkeit gegen die darunterliegenden Gewebe und Ulzerationen.
Onkogen-Aktivierung durch Kanzerogene
Bekannte Risikofaktoren für die Genese der OSCCs sind neben Tabak- und Alkoholkonsum chronische Entzündungen, Infektionen mit bestimmten Viren, Dysbiose im oralen Mikrobiom, Candidiasis, chronische Irritationen, schlechter Immunstatus sowie Eisenmangel.
Das häufigste intraorale Malignom ist das meist im mittleren Zungendrittel lokalisierte Zungenkarzinom, gefolgt vom OSCC des Mundbodens und von den Plattenepithelkarzinomen des Gaumens, der bukkalen Mukosa und der Gingiva. Das Wachstum der Tumoren erfolgt exo- und/oder endophytisch, die Wachstumsmuster variieren von leicht erhaben, flächig induriert und ulzeriert über papillär bis verrukös.
OSCC können sich in präkanzeröser Läsionen, vornehmlich in den bereits in den vorangegangenen Beiträgen (dzw 192021/2024 und dzw 22/2024) diskutierten Formen der inhomogenen Leukoplakie, der Erythroleukoplakie und dem oralen Lichen planus entwickeln, aber auch de novo auf scheinbar gesunder Mundschleimhaut entstehen. In jedem Fall handelt es sich um einen sogenannten „Multistep Prozess“, welcher über Akkumulation chromosomaler und genetischer Abberationen progredient zu dysplastischen Veränderungen der Epithelien und in der Folge zum invasiven Karzinom führt.
Komplexe Mutationen in Mukosazellen
Im Erbmaterial der Mukosazellen kommt es zu Mutationen in Zellzyklusgenen wie p53, Cyklin D1, EGFR und bcl2 sowie in Genen, welche für die Angiogenese und die Zellmotilität kodieren. Durch kanzerogene Stimuli werden Proto-Onkogene zu Onkogenen aktiviert und gleichzeitig Tumorsuppressorgene außer Kraft gesetzt. Dadurch werden Zellwachstum und Zelldifferenzierung gestört. Die Folgen sind ungehemmte Proliferation und verminderte Apoptose dysplastischer Zellen.
Primär multiple Tumoren durch Feldkanzerisierung
Stammzellen aus dem basalen Layer der Epithelien akquirieren weitere Mutationen. Im betroffenen Bereich kommt es zu genetischen und epigenetischen Veränderungen, welche die maligne Entartung begünstigen. Betroffen sind meist Gene für Reparaturenzyme der DNA.
Wenn potenziell bösartige Transformationen gleichzeitig an mehreren Loci eines Bereichs auftreten, spricht man von einer Feldkanzerisierung. Durch klonales Wachstum der transformierten Keratinozyten aus der Basalzellschicht wird das Epithel schrittweise durch dysplastische Zellen ersetzt. Wenn die entarteten Zellen die gesamte Epitheldicke durchsetzen, spricht man von schwerer Dysplasie beziehungsweise einem Carcinoma in situ.
Nach Durchbrechen der Basallamina entsteht ein invasiver Tumor mit allen Zeichen der Malignität. Auf Grund der Feldkanzerisierung entstehen so an mehreren Loci gleichzeitig bösartige Tumoren. Da dieser Prozess auch die Nebenhöhlen betreffen kann, sollte bei der Diagnose eines oralen Plattenepithelkarzinoms auch eine weitere Untersuchung durch einen HNO-Arzt erfolgen.
Orale Plattenepithelkarzinome können hinsichtlich ihrer zytologischen Entartung unterschiedliche Differenzierungsgrade zeigen. Im Fall eines hochdifferenzierten OSCC haben die Tumorzellen noch die Fähigkeit zur Keratinbildung und ähneln weitgehend dem Muttergewebe. Je weiter die Entdifferenzierung voranschreitet, desto mehr nehmen zytologische Atypien, wie Verschiebungen der Kern/Plasmarelation, Hyperchromasie der Zellkerne sowie stark vermehrte, meist atypische Mitosen zu.
Immunsurveillance als Basis zielgerichteter Tumortherapie
Eine wichtige Rolle bei der Tumorgenese und Progression des OSCC spielen Zellen und extrazelluläre Matrix (ECM) des sogenannten Mikro-Environments, in welchen die Kommunikation zwischen Wirtszellen und Tumorzellen stattfindet. Ein spezielles Charakteristikum des oralen Plattenepithelkarzinoms ist eine extensive Infiltration von Immunzellen in das Tumorgewebe. Beispiele dafür sind tumorassoziierte Makrophagen und regulatorische T-Zellen (Trags), Fibroblasten (CAFs), endotheliale Zellen sowie Zellen der angeborenen und der erworbenen Immunabwehr.
Durch Immunsurveillance werden nicht alle Zellen malign transformiert, es kommt vielmehr zu einem sogenannten Cancer-Immunoediting, welches in mehreren Phasen (Eliminierungsphase, Eqilibriumphase und Escapephase) abläuft. Die Interaktion der beteiligten Zellen, Zytokine und Matrixkomponenten entscheiden letztlich, ob es zu einer Tumorregression, Eliminierung oder Progression kommt.
Wirksame und zielgerichtete Therapien
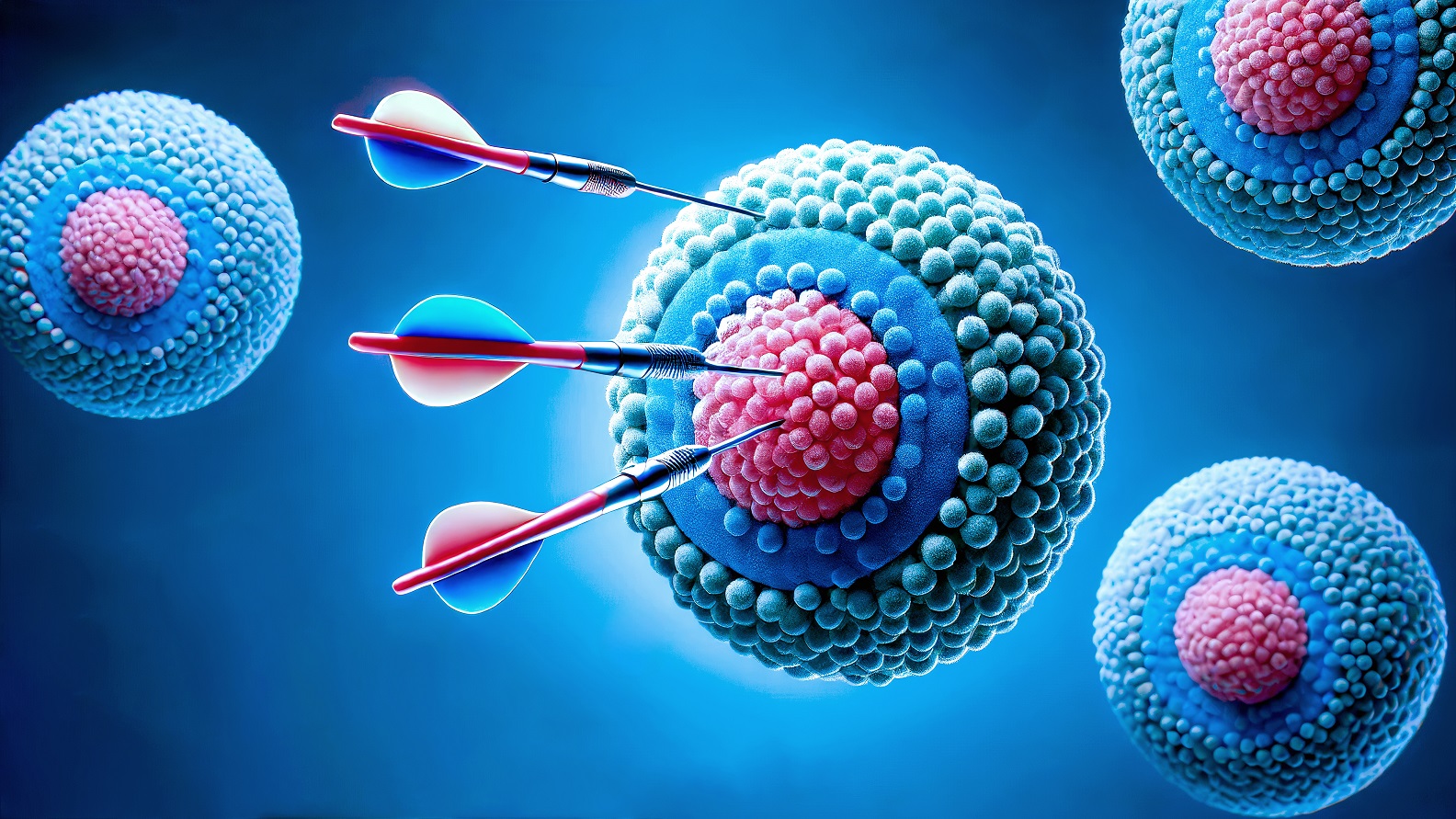
Basierend auf diesen Mechanismen werden heute sehr wirksame, zielgerichtete Krebstherapien entwickelt, welche gegen tumorassoziierte Antigene gerichtet sind. Beispiele sind Antikörper gegen EGFR, ein Protein, welches Proliferation und Migration von Tumorzellen reguliert, oder Antikörper gegen Angiogenesefaktoren wie VEG. Immun-Checkpoint-Inhibitoren wie Pembrolizumab und Nivulomab sind monoklonale Antikörper, welche an den PD-1 Rezeptor auf T-Lymphozyten binden und dort durch Hemmung des eigentlichen Liganden das Immunsystem indirekt stimulieren. Das Auffinden und die nachfolgende Zerstörung der Krebszellen durch die T-Zellen wird dadurch deutlich verbessert.
Prophylaxe und Frühdiagnose des oralen Plattenepithelkarzinoms sind wichtige Bereiche der zahnärztlichen Betreuung. Nur eine regelmäßige sorgfältige Inspektion der gesamten oralen Mukosa inklusive des Mundbodens und die rasche histopathologische Abklärung verdächtiger persistierender weißer Läsionen mittels Biopsie ermöglichen eine Früherkennung und eine erfolgreiche Therapie.
DDr. Christa Eder, Wien
Lesen Sie dazu auch
Teil 1: Frühdiagnose verhindert orale Karzinome
Teil 2: Früherkennung verhindert
invasive Neoplasien
Teil 3: Kanzerogene Noxen und genetische Erkrankungen
DDr. Christa Eder
ist Fachärztin für Pathologie und Mikrobiologin. Seit vielen Jahren schreibt sie für das österreichische Fachmagazin „Zahn.Medizin.Technik“ und die deutsche Fachzeitung „dzw – Die ZahnarztWoche“. Auch ist sie als Vortragende im Bereich der zahnärztlichen Mikrobiologie international bekannt.