Für eilige Leserinnen und Leser
Minimalinvasiv versorgen – mit oder ohne Implantate
1. Prävention und sinnvoller Zahnerhalt sollten immer oberste Priorität haben.
2. Interdisziplinär erarbeitete, befund- oder diagnosebezogene Leitlinien fehlen weitgehend.
3. Optionen können zum Beispiel verkürzte Zahnreihen ohne Prothetik, Klebe- oder Verbundbrücken sein.
4. Mit kurzen Implantaten lassen sich häufig Augmentationen vermeiden, die Methode ist aber nichts für Anfänger.
5. Weitere Alternativen können schmale (Mini-) oder schräg inserierte Implantate sein.
6. Mit Sofortimplantation und gegebenenfalls -versorgung lassen sich Sitzungen und chirurgische Eingriffe reduzieren.
7. Für Extraktion, Implantatlager-Aufbereitung, Knochen- und Weichgewebs-Chirurgie gibt es schonende Methoden.
8. Wer minimal-invasiv versorgen möchte, benötigt gute Kenntnisse in allen Teildisziplinen, einschließlich Parodontologie und Endodontologie („erhalte deinen Zahn“).
Primum non nocere – wirklich minimal-invasiv ist nur die primäre Prävention mit Mundhygiene-Instruktion und professioneller Mundreinigung. Bei Bedarf folgen Zahnerhalt oder parodontale Behandlung, mit möglichst maximalem Gewebeerhalt. Dieser Grundsatz gilt ebenso bei implantologischer Indikation. Therapie-Entscheidungen können jedoch schwierig sein, auch weil häufig diagnosebezogene Empfehlungen fehlen (siehe Kasten: Leitlinien für minimal-invasive Fragestellungen).
Unklar ist zum Beispiel, unter welchen Voraussetzungen Implantationen bei Freiend-Situationen überhaupt angezeigt sind – und gegebenenfalls wie viele Implantate und welcher Typ. Das gilt ebenso für die Frage, wann und mit welchen Methoden augmentiert werden sollte. Antworten ergeben sich aus umfassender Erfahrung und Kenntnis der aktuellen Literatur – unter der Maßgabe, Patienten bei bestmöglicher Schonung gut zu versorgen. Zum Beispiel kann das Konzept einer verkürzten Zahnreihe sinnvoll sein, nach Ergebnissen einer deutschen multizentrischen Studie auch in Bezug auf parodontale Gesundheit [1, 2].
Ist der Befund ein bereits eingetretener Zahnverlust oder ist dieser nicht mehr sinnvoll vermeidbar, beginnt der therapeutische Entscheidungsprozess beim Endergebnis – der prothetischen Versorgung [3, 4]. Die Frage lautet jetzt, ob anstelle eines Implantats eine Klebebrücke sinnvoll ist und ob bei größeren Spannen verbleibende Zähne für eine festsitzende oder herausnehmbare Verbundversorgung nutzbar sind. Für beide Konzepte sprechen inzwischen eine Reihe von Studien und darauf basierende Leitlinien. Diese dokumentieren, bei gegebenen Voraussetzungen, für Frontzahn-Klebebrücken [5] einen ebenso guten Erfolg wie für Einzelzahnimplantate – oder für Verbundprothetik wie für rein implantatgetragene Brücken [6].
Leitlinien für minimal-invasive Fragestellungen
Oralmedizinische Leitlinien sind überwiegend auf therapeutische Maßnahmen oder Materialien ausgerichtet, zum Beispiel „Fissuren- und Grübchenversiegelung“ oder „Implantologische Indikationen für die Anwendung von Knochenersatzmaterialien“. Diagnosebezogene Leitlinien gibt es unter anderem zu den Parodontitis-Schweregraden (Stadien) I-III und Periimplantitis [7, 8]. Für den Befund zahnbegrenzte Lücken arbeitet die Deutsche Gesellschaft für Prothetische Zahnmedizin (DGPro) an einer Leitlinie.
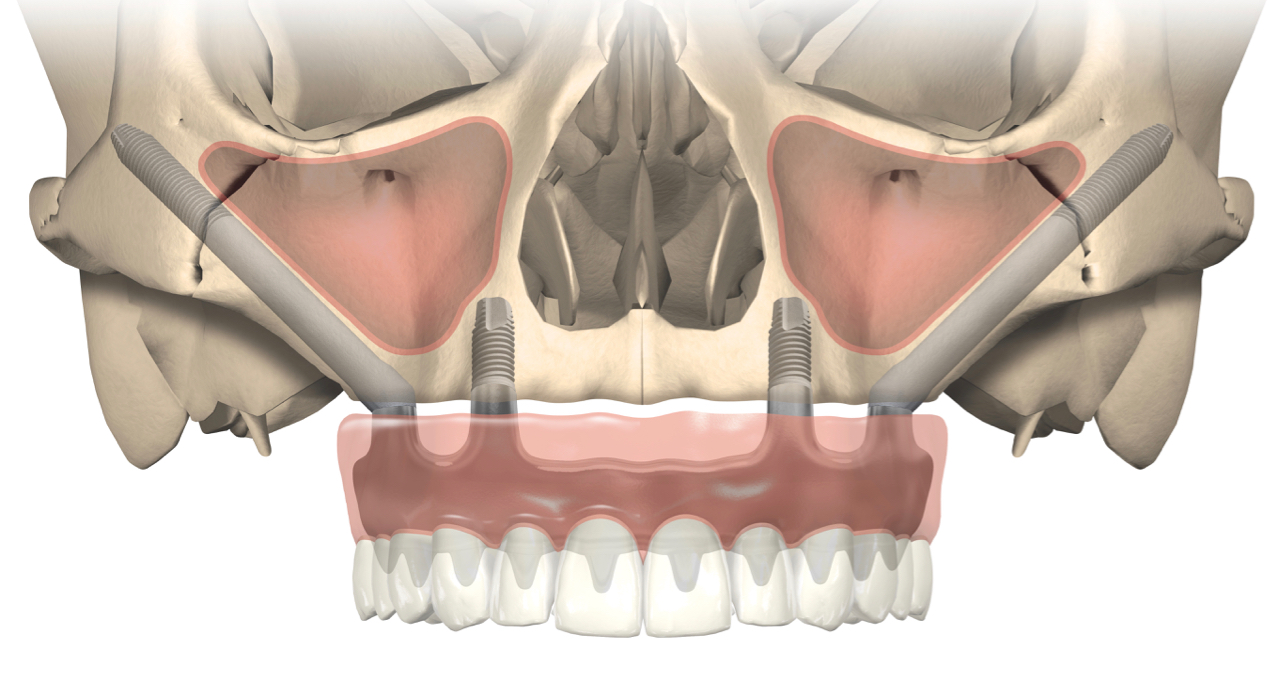
Ein großer Nachteil rein implantatgetragener Prothetik ist ein achtmal höherer taktiler Schwellenwert, der zu Überlastung der Restbezahnung mit Halte-Apparat und zusätzlich zu funktionellen Einschränkungen führen kann [6]. Wie im Bericht zur DGI-Online-Tagung ausgeführt (dzw Nr. 50/2020), spielt bei der Prognose die möglichst polygonale Anordnung der Pfeiler eine große Rolle. Das gilt auch für Erweiterungen vorhandener zahngestützter Prothesen (Abb. 1 und 2) [9]. Umfassende Informationen zum Thema Verbundversorgungen bietet ein Schwerpunktheft der Implantologie (Nr. 3/2020, Quintessenz).
Eine Frage der Perspektive?
Nicht bewiesen ist nach Autorenkenntnis, dass Chirurgen und möglicherweise Prothetiker tendenziell früher extrahieren, Kollegen mit Paro- oder Endo-Schwerpunkt eher später. So war es zumindest bei einer Gemeinschaftstagung der deutschsprachigen implantologischen Fachgesellschaften DGI, SGI und ÖGI im Jahr 2004. Die bekannten Chirurgie-Professoren Daniel Buser (Bern) und Georg Watzek (Wien) schlugen für ein Patientenbeispiel vor, die verbleibenden Zähne komplett zu entfernen. Der Endodontologe Thomas von Arx (Bern) sah dagegen ebenso wie der Parodontologe Niklaus Lang (Hongkong) Spielraum für Zahnerhalt. Für alle Wege gab es gute Argumente. Dennoch beschloss der Autor dieses Beitrags, im Zweifel nie zuerst zu einem Chirurgen zu gehen. Vielfältige prothetische Faktoren wirken sich ihrerseits auf die Chirurgie aus, zum Beispiel auf die gewählte Implantatlänge. Wie der Mainzer Privatdozent Dr. Dr. Eik Schiegnitz beim Online-Kongress der DGI ausführte, zeigen kurze Implantate mit langem prothetischem „Überbau“ gute Erfolgsquoten, laut Literatur geht auch kein zusätzlicher marginaler Knochen verloren [10, 11]. Kurze, möglicherweise auch ultrakurze Implantate (Abb. 3) helfen deshalb, Augmentationen zu vermeiden – ganz im Sinne geringer Invasivität und damit verbundener Morbidität.
Kurz und dünn
Sind belastende Augmentationen kontraindiziert oder werden sie abgelehnt, können kurze Implantate daher eine willkommene Möglichkeit sein. Allerdings erscheint im Seitenzahnbereich eine Verblockung sinnvoll und offenbar ist wegen schwieriger Handhabung der kleinen Schrauben ausreichendes Können erforderlich [12]. Ist der Kieferkamm sehr schmal, können auch dünne Implantate eine Option sein [13]. Werden beide Implantatdimensionen zugleich reduziert, dürften laut Schiegnitz die biomechanischen Grenzen irgendwann ausgereizt sein. Dünne und relativ kurze Implantate, auch als Mini-Implantate bezeichnet, scheinen jedoch für schmale zahnlose Kiefer eine wenig invasive und kostengünstige Lösung zu sein, nach einer brandneuen Studie auch sofortbelastet [14, 15]. Andererseits ist bei dieser Therapieform offenbar der prothetische Nachsorge-Aufwand relativ hoch [16].
Sofort und digital?
Werden Implantate sofort oder zu einem frühen Zeitpunkt nach Zahnextraktion inseriert, entfallen Sitzungen und chirurgische Eingriffe. Hilfreich sind dabei digitale Methoden, mit denen zum Beispiel temporäre Sofortversorgungen vereinfacht werden können (Abb. 4 bis 6). Auch wenn häufig simultane oder nachgelagerte Augmentationen notwendig sind, ist dadurch die gesamte Behandlung weniger invasiv [17, 18]. Das gilt jedoch nur, wenn der Ausgangsbefund richtig eingeschätzt und die häufig anspruchsvollen Methoden korrekt durchgeführt werden [17].
Auch unter biologischen Aspekten können Sofortprotokolle sinnvoll sein, zum Beispiel die sofortige definitive Eingliederung des Abutments oder sogar der Abutmentkrone nach Implantatinsertion oder Freilegung. Es erscheint plausibel, dass Weichgewebe durch den fehlenden Abutmentwechsel stabilisiert werden. Digitale Methoden erleichtern diese Maßnahme. Da sie aber offenbar Gewebeverluste nicht entscheidend reduziert, muss sie nach aktuellem Kenntnisstand nicht die oberste Priorität haben [19, 20].
Knochenangebot nutzen, schonend operieren
Röntgenstrahlen sind potenziell schädlich und sollten mit Umsicht eingesetzt werden. Andererseits kann eine sorgfältige, gegebenenfalls DVT-gestützte Diagnostik gerade bei größeren Versorgungen dazu beitragen, die Invasivität zu verringern [21]. So kann durch optimale Nutzung des Knochenangebots häufig auf Augmentationen verzichtet werden, neben kurzen oder dünnen (siehe oben) auch mit schräg inserierten oder im Extremfall mit Zygomaticus-Implantaten [22, 23]. Wichtig ist hier wie bei Verbundversorgungen die vergrößerte prothetische Unterstützungsfläche.
Chirurgisch beginnt reduzierte Invasivität mit einer schonenden Extraktion, am besten mithilfe spezieller Systeme (Abb. 7 bis 9). Diese sichern einen vertikalen Kraftvektor und erlauben nach Abreißen der parodontalen Fasern ein langsames Herausbewegen des Zahns aus der Alveole. Die anschließende Präparation des Implantatlagers sollte vorsichtig, mit guter Kühlung und unter Verwendung eines geeigneten Implantatmotors mit Drehmomentbegrenzung erfolgen, bei niedriger Drehzahl zwischen 300 und maximal 800 min-1.
Bei Augmentationen lassen sich mit Piezochirurgie Knochen und Weichgewebe schonend behandeln [24]. So gelingt die Präparation lateraler Fenster beim Sinuslift mit speziellen Aufsätzen nachweislich atraumatisch, auch für die Schneider’sche Membran [25]. Muss das Implantatlager horizontal oder vertikal aufgebaut werden, lässt sich die Entnahme von Knochen- oder Bindegewebs-Transplantaten durch Ersatzmaterialien vermeiden. Für kleinere Knochenaugmentationen eignet sich alternativ zum Beispiel die autogene „Karotten“-Technik nach Prof. Dr. Fouad Khoury (Olsberg) (Abb. 10 bis 12). Weichgewebe werden möglichst mit mikrochirurgischen Instrumenten und feinem Nahtmaterial operiert (häufig empfohlenes Lehrbuch: Cardaropoli/Casentini, Quintessenz 2019).
Herodontics nein – Endo-Fachwissen ja
Zurück zum Thema Zahnerhalt: In einer hoch interessanten Diskussion während des DGI-Kongresses plädierte der Parodontologe und erfahrene Implantologe Prof. Dr. Stefan Fickl (Würzburg) gegen so genannte Herodontics. Gemeint ist der „heldenhafte“ Erhalt nahezu hoffnungsloser Zähne mit parodontologischen, endodontischen und restaurativen Methoden. Neben der nicht unerheblichen zeitlichen und möglicherweise auch finanziellen Patientenbelastung gibt es dadurch nach seiner Erfahrung nicht selten ästhetische Probleme. Mit parodontaler Behandlung könnten zwar nachweislich Zähne mit extremem Attachmentverlust langfristig erhalten werden (26). Andererseits lassen sich laut Fickl zum Beispiel starke Rezessionen bei Frontzähnen mit Extraktion und Implantation in vielen Fällen besser lösen (Abb. 13 und 14).
Ähnliches gilt in Bezug auf endodontische Grenzfälle. Auch hier ist bekanntlich sehr viel machbar, aber Aufwand und Nutzen sollten sorgfältig gegeneinander abgewogen werden. Damit das möglich ist, müssen implantologisch tätige Zahnärztinnen und Zahnärzte selbstverständlich gut über aktuelle Entwicklungen auf diesem Teilgebiet der Oralmedizin orientiert sein.
Fazit und Ausblick
Wie in der übrigen Medizin sollten orale Behandlungen möglichst wenig invasiv sein. Das beginnt bei der Indikation für oder gegen eine Implantation und gegebenenfalls bei der Entscheidung, wie viele Implantate in welcher Weise prothetisch versorgt werden. Auch bei chirurgischen Maßnahmen lassen sich schonende Methoden einsetzen, die Belastung entsprechend reduzieren und damit die Chance für eine erfolgreiche Therapie mit hoher Patientenzufriedenheit erhöhen.
Dr. Jan H. Koch
Hinweis
Dieser Beitrag kann nicht die klinische Einschätzung des Lesers oder der Leserin ersetzen. Er soll lediglich – auf der Basis aktueller Literatur und/oder von Experten-Empfehlungen – die eigenverantwortliche Entscheidungsfindung unterstützen.
Literatur
[1] Walter, M. H., et al.; Journal of Prosthodontic Research 2020. 64 (4): 498-505.
[2] Walter, M. H., et al.; Int J Prosthodont 2018. 31 (1): 77-84.
[3] Garber, D. A., et al.; Compend Contin Educ Dent 1995. 16 (8): 796, 798-802, 804.
[4] Kirsch, A., et al.; Teamwork 2000. 3 (1): 8-39.
[5] Kern, M.; J Dent 2017. 56 133-135.
[6] DGI, DGZMK.; AWMF-Registernummer 08-; Stand: Juli 2019.
[7] Sanz, M., et al.; J Clin Periodontol 2020. 47 Suppl 22 4-60.
[8] DGI, DGZMK; AWMF-Registernummer 08-23; Stand: Mai 2016.
[9] Brandt, S., et al.; Clin Implant Dent Relat Res 2019. 21 (2): 317-323.
[10] Ravidà, A., et al.; Int J Oral Maxillofac Implants 2019. 34 (5): 1121-1131a.
[11] Guljé, F. L., et al.; Clinical Oral Implants Research 2021. 32 (1): 15-22.
[12] Ravidà, A., et al.; Int J Oral Maxillofac Implants 2019. 34 (6): 1359-1369.
[13] Shi, J.-Y., et al.; Clinical Oral Implants Research 2018. 29 (1): 76-81.
[14] Al Jaghsi, A., et al.; Clinical Oral Investigations 2021. 25 (1): 255-264.
[15] Enkling, N., et al.; Clinical Oral Implants Research 2019. 30 (6): 570-577.
[16] Schwindling, F. S., et al.; J Prosthodont Res 2016. 60 (3): 193-198.
[17] Buser, D., et al.; Periodontol 2000 2017. 73 (1): 84-102.
[18] Raes, S., et al.; Clin Implant Dent Relat Res 2018. 20 (4): 522-530.
[19] Koutouzis, T., et al.; Int J Oral Maxillofac Implants 2017. 32 (3): 575-581.[
[20] de Carvalho Barbara, J. G., et al.; Int J Oral Implantol (Berl) 2019. 12 (3): 283-296.
[21] Fortes, J. H., et al.; Clinical Oral Investigations 2019. 23 (2): 929-936.
[22] Tuminelli, F. J., et al.; Int J Oral Implantol 2017. 10 (5): 79-87.
[23] Ayna, M., et al.; Odontology 2018. 106 (1): 73-82.
[24] Grötz, K. A., et al.; Dtsch Zahnärztl Z 2011. 66 (6): 432-439.
[25] Vercellotti, T., et al.; Int J Periodontics Restorative Dent 2001. 21 (6): 561-567.
[26] Cortellini, P., et al.; J Clin Periodontol 2020. 47 (6).