Parodontitis beruht auf einem multifaktoriellen Geschehen, das in einem empfindlichen Gleichgewicht steht. Mit der neuen PAR-Richtlinie wird endlich ein wissenschaftlich fundiertes Behandlungskonzept geschaffen, das vielen Patienten zugutekommen wird. Unsere Fachautorin Sylvia Fresmann stellt es vor.
Inhalt
- Wesentliche Neuerungen
- Den Anfang macht der PSI
- Bedeutung der parodontalen Befunde und Mundhygiene-Indices
- Sonden mit unterschiedlichen Skalierungen
- Funktion der Parodontalsonde
- Wo wird sondiert?
- Warum sechs Messstellen?
- Die Technik
- Fehlmessungen auch bei automatischen Sonden
- Parameter und Systematiken
- Quadrantenweise vorgehen
- Sondierungstiefe und CAL messen
- Visualisierung für den Patienten und Dokumentation
- ParoStatus.de zur Visualisierung
- Fazit
- Die Autorin
Wesentliche Neuerungen
Die Behandlungsstrecke auf Grundlage der neuen PAR-Richtlinie orientiert sich an den in diesem Jahr erschienen S3-Leitlinien zur Behandlung der Parodontitis Stage I – III. Für die Praxis bedeutet das, dass die wissenschaftlichen Grundlagen sich nicht mehr von den tatsächlichen Behandlungsprotokollen der GKV unterscheiden.
Eine der bedeutsamsten Neuerungen ist sicher die Einführung der „sprechenden Zahnmedizin“ oder besser der „sprechenden Dentalhygiene“ und die Langzeittherapie der UPT–Systematik über zwei Jahre.
Den Anfang macht der PSI
Das parodontale Risikomanagement bleibt auch mit der neuen PAR-Richtlinie ein systematischer Prozess, der mit einer umfassenden Anamnese und einem „Parodontalen Screening Index“ (PSI) beginnt. Die spezielle und allgemeine Anamnese – also persönliche und familiäre Dispositionen, Allergien und Vorerkrankungen, die dauerhafte Einnahme von Medikamenten, Rauchverhalten und sonstige für die Mundgesundheit bedeutsame Lebensgewohnheiten, werden dokumentiert.
So vervollständigt sich gemeinsam mit der klinischen Untersuchung ein Bild, das uns in die Lage versetzt, den Patienten umfassend zu beurteilen, die PAR-Behandlung zu planen oder die Behandlungsfrequenz für die Prophylaxesitzungen besser zu steuern. Der PSI bildet den Schlüssel zwischen gesund, Gingivitis und Parodontitis und wird zukünftig dem Patienten auch ausgedruckt mitgegeben oder auf seine ProphylaxeApp übergeben.
Bedeutung der parodontalen Befunde und Mundhygiene-Indices
Parodontale Befunde sind das Fundament der Diagnostik: Ohne komplette Befunderhebung ist keine Einstufung in die neue Klassifikation der PA-Erkrankungen möglich. Nach Inkrafttreten der neuen PAR-Richtlinie ist es daher umso wichtiger, dass in der Praxis ein einheitliches Vorgehen zur Messung parodontaler Befunde abgestimmt und durchgeführt wird.
Sonden mit unterschiedlichen Skalierungen
Bei der klinischen Befunderhebung ist die Parodontalsonde unser wichtigstes Tool, um Informationen zur Gesundheit oder parodontalen Erkrankung unserer Patienten zu erhalten. Mit anderen Worten: Ist das Gewebe gesund oder krank?
Eine Parodontalsonde hat ein stumpfes, stabförmiges Arbeitsende, das im Querschnitt kreisförmig ist und Millimetermarkierungen in unterschiedlichen Skalierungen aufweist. Das Arbeitsende und der Schaft treffen sich in einem definierten Winkel, der etwas größer als 90 Grad ist. Uns stehen dafür verschiedene Sonden mit unterschiedlichen Millimeter-Einteilungen zur Verfügung, etwa mit 1 mm Markierungen über einen Bereich von15 mm. Dabei sind die Abschnitte zwischen 4 und 5 mm, 9 und 10 mm sowie 14 und 15 mm komplett schwarz, um eine Orientierung zu ermöglichen und das Ablesen zu erleichtern.

Alternativ kann eine Sonde mit 12 mm Einteilung eingesetzt werden, beispielsweise eine PR Baylor 1-2 mit 12 mm langen Markierungen, die in 3 mm lange Abschnitte eingeteilt sind. Die Sonden sind bei vielen Herstellern erhältlich – aus Metall oder auch aus Kunststoff für die Anwendung bei Implantaten.

Ferner ist auch die klassische WHO-Sonde für die Ermittlung des PSI in jeder Praxis vorhanden. Durch unterschiedlichen Druck beim Einführen oder verändertem Anstellwinkel kann es zu Abweichungen bei den Messergebnissen (insbesondere durch verschiedene Behandler) kommen, was einen Nachteil in der UPT (Unterstützende Parodontaltherapie) oder PPT (Präventive Parodontaltherapie) darstellt.
Funktion der Parodontalsonde
Die Primärfunktion der Parodontalsonde ist die Erfassung parodontaler Taschen, um den Gesundheitszustand des Parodonts zu bestimmen. Bereits im Jahre 1958 beschrieb der Parodontologe B. J. Orban, die Parodontalsonde als "Auge des Arztes unter der Gingiva“ und zeigte damit auch die Wichtigkeit einer vollständigen parodontalen Untersuchung auf. Aber was ermöglicht uns die Sondierung noch?
- Erfassen der Sondierungstiefe (ST), Gingivaverlauf und Attachmentlevel (CAL) für den Parodontalstatus
- Ertasten überstehender Füllungsränder
- Ertasten von subginigvalen Konkrementen und subgingivalen Rauigkeiten
- BOP (Bleeding on Probing) als Entzündungszeichen
Die Sonde ist also das wichtigste klinische Werkzeug, um folgende Parameter zu ermitteln:
- Sondierungstiefen
- Rezessionen
- Attachmentverlust
- die Breite der befestigten Gingiva
- Blutungsneigung während des Sondierens – den BOP (Bleeding on Probing).
Wo wird sondiert?
Die Sondierungstiefe ist ein Maß für die Tiefe eines Sulcus oder einer parodontalen Tasche. Sie wird bestimmt, indem der Abstand vom Zahnfleischrand zum Sulcusboden oder Taschenboden gemessen wird. Diese Messungen sollten an sechs spezifischen Bereichen jedes Zahns durchgeführt und aufgezeichnet werden:
- Distobuccal
- Medialbuccal
- Mesiobuccal
- Distooral
- medialoral
- mesiooral
Warum sechs Messstellen?
Es gibt häufig Fälle, bei denen der Abbau des Parodonts nicht horizontal verläuft. Eine Messung mit nur zwei Messpunkten, beispielsweise von Buccal immer mesial und distal, zeigt dann nur ein unzureichendes und ungenaues Bild der parodontalen Situation. Es kann so vorkommen, dass von Buccal alle Sondierungstiefen unauffällig sind (1-3 mm), sich jedoch von oral ein ganz anderes Bild ergibt – oft zu sehen bei Rauchern. Deshalb ist eine umfassende 6-Punkt-Messung unumgänglich.
Die Technik
Eine verlässliche Sondierungstechnik verlangt eine Kraft von 0,25 N. Die Distanz, die eine Parodontale Sonde bis zu einem spürbaren Widerstand am Taschenboden zurücklegt, ist von verschiedenen Faktoren abhängig:
- Durchmesser der Sonde
- Entzündungsgrad des Zahnfleischgewebes
- Gewebsfestigkeit des Saumepithels
- Dichte der bindegewebigen Faserzüge des Zahnhalteapparats
Zuverlässige Ergebnisse erhält man, wenn die Sonde mit „schreitenden“ Bewegungen (Walking Probe) durch die Zahnfleischtasche/Sulcus geführt wird. Bildlich gesehen wie ein „Spaziergang“, in Auf- und Ab-Bewegungen, in systematischer Abfolge um den Zahn. Der Schaft der Sonde steht dabei in einem Anstellwinkel von ca. 10 bis 15 Grad zur Zahnoberfläche, also möglichst parallel zur Zahnachse und berührt die Kontaktflächenbereiche. Falsche Messwerte ergeben sich, wenn die Parodontalsonde zu steil oder zu flach gehalten wird.
Fehlmessungen auch bei automatischen Sonden
Studien haben ergeben, dass Fehlmessungen im Bereich von 0,5 - 2 mm liegen und somit zu sehr großen Differenzen führen können. Gängige automatische Sonden können ebenfalls nicht punkten, da auch hier der Einschubwinkel unterschiedlich sein kann oder die Sonde auf einem Konkrement hängen bleibt und so das Risiko der Falschmessung sogar noch erhöht ist. Deshalb ist die Sondierung mit der Handsonde zur Zeit der Goldstandard.
Parameter und Systematiken
Es ist wichtig, nicht nur die Sondierungstiefen aufzunehmen, sondern auch den gesamten Attachmentverlust. Denn ein Zahn, der eine Sondierungstiefe von 5 mm ohne Rezession aufweist, hat einen nur geringen Attachmentverlust. Hat der Zahn aber, bei gleicher Sondierungstiefe, eine Rezession von 4 mm, ergibt sich ein Attachmentverlust von 9 mm, was enorm hoch ist. Von daher ist es immer sinnvoll, beides im Blick zu haben und zu messen – außerdem ist die Messung des Attachmentlevels (CAL) ein Kriterium um die Patienten in die Neue Klassifikation einzustufen.
Quadrantenweise vorgehen
Bei allen Messungen kommt es auf Genauigkeit, aber auch auf den Zeitfaktor an. Man kann Sondierungstiefe, Rezession und BOP in einzelnen „Runden“ um den Zahn messen und bewerten. Dabei ist es sinnvoll, immer quadrantenweise vorzugehen, zum Beispiel beginnend im ersten Quadrant von buccal. Man startet am Zahn 17 und misst die Sondierungstiefen zunächst von der buccalen Seite Distal- Medial- Mesial an jedem Zahn. An Zahn 11 Mesial angekommen, bleibt der Spiegel in der Wange und wir schauen zu Zahn 17 zurück, um den BOP aufzunehmen.
Dieser „Zick-Zack-Kurs“ macht Sinn, da sonst die Blutungspunkte des BOP verwischen könnten und so ein ungenauer BOP Wert ermittelt wird. Der BOP ist bei Parodontalpatienten der aussagekräftigste Blutungsindex, um den Entzündungsgrad zu dokumentieren. Erhoben wird hier der Prozentsatz der Stellen, die bei der Sondierung des Sulcusbodens geblutet haben (sechs Messpunkte pro Zahn, analog zur Sondierungstiefe).
Ist der BOP negativ, kann man von einer parodontalen Stabilität von 98-99 % ausgehen (Lang et al. 1990), es sei denn, der Patient raucht. Dann misst man jeden Quadranten weiter durch und dokumentiert den BOP im „Zick-Zack“-Verfahren. Im Anschluss geht man dann den gleichen Weg nochmal und dokumentiert die Rezession wie bei der Messung der Sondierungstiefe mit ebenfalls sechs Messpunkten.
Sondierungstiefe und CAL messen
Sind generalisierte Rezessionen vorhanden, empfiehlt es sich, Sondierungstiefen und Attachmentverlust in einer Messung zu dokumentieren. Nachdem die Sonde in die Tasche eingebracht wird, erfolgt das Ablesen der Werte gleichzeitig. Es wird zunächst die ST abgelesen. Sie ist definiert als Distanz vom Rand der Gingiva zum sondierbaren Taschenboden. Anschließend bleibt die Sonde in der Tasche, dann kann der Atachmentverlust abgelesen werden. Es ist die Strecke vom Taschenboden bis zur Schmelz-Zement-Grenze. So erhält man in einer Messung den CAL (Clinical attachment level). Um ein möglichst vollständiges Bild der parodontalen Situation zu erhalten, sollte immer an sechs Stellen pro Zahn gemessen werden.
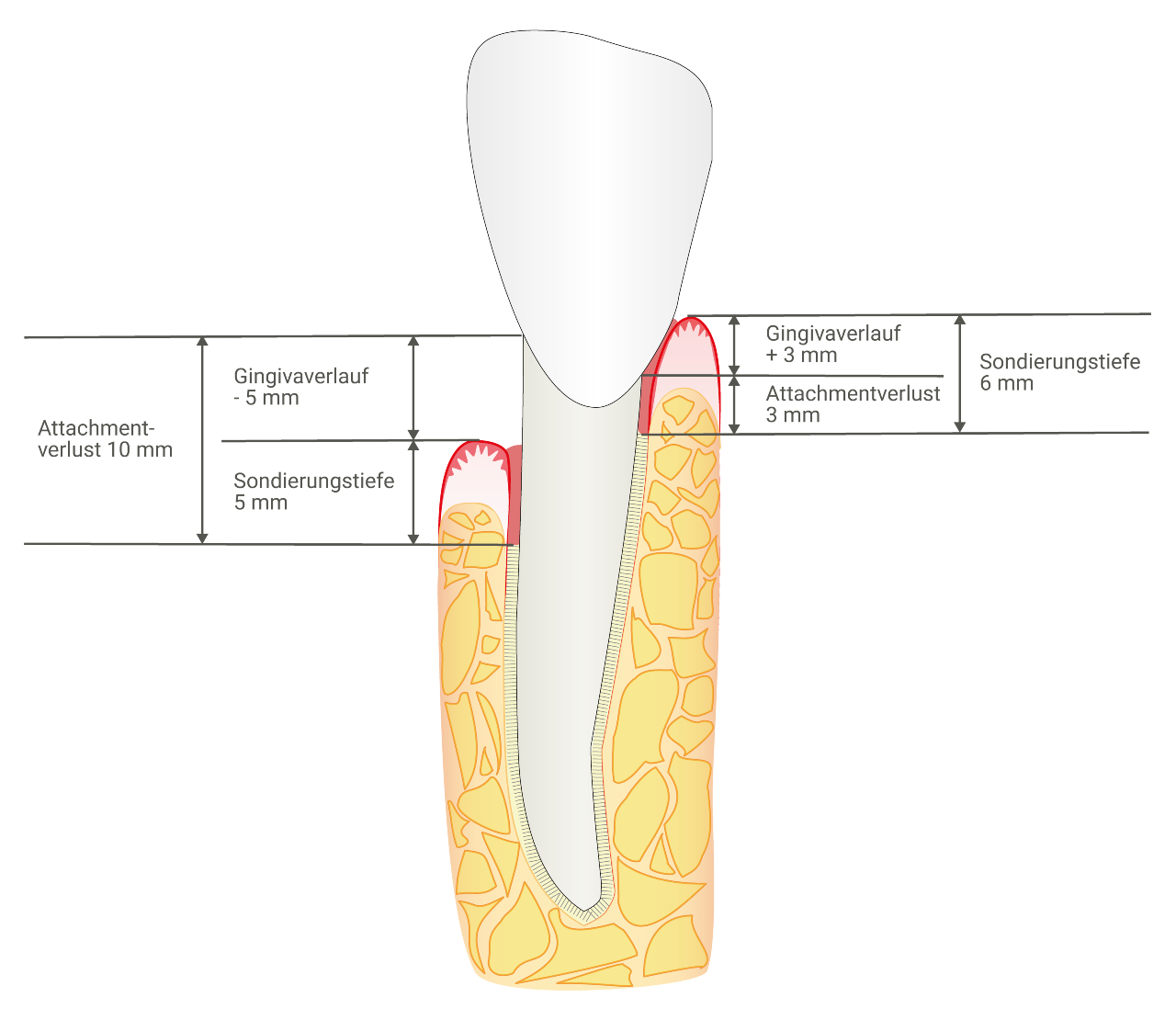
Ein weiterer Vorteil ist, da es sich um nur eine Messung handelt, dass die Messfehlerquote deutlich geringer ist. Zur Beurteilung des Ausmaßes parodontaler Destruktion wird daher der klinische Attachmentlevel oder -verlust (CAL) gemessen, der sich auf die Schmelz-Zement-Grenze als fixen Referenzpunkt bezieht. Konstante Messungen des Attachmentlevels erlauben eine Verlaufsbeurteilung und damit eine Aussage, ob es zu einer weiteren Progression der Erkrankung kommt, ob die parodontale Situation tatsächlich stabil bleibt oder ob Attachment regeneriert werden konnte.
Visualisierung für den Patienten und Dokumentation
Bei der Vielzahl zu erhebender Parameter ist eine gute Verlaufsdokumentation essentiell für eine individuelle und zielgerichtete Patientenführung. Zudem dient sie der Qualitätssicherung von Behandlungsabläufen innerhalb der zahnärztlichen Praxis. Vielfach bereitet es Probleme, den Patienten verständlich und überzeugend zu informieren. Nur ein gut aufgeklärter und überzeugter Patient, der die Befunde und Konsequenzen versteht und akzeptiert, wird dauerhaft mitarbeiten.
ParoStatus.de zur Visualisierung
Hierzu kann eine Visualisierung der erfassten Befunde sowie des individuellen parodontalen Risikos beitragen. Dem zahnärztlichen Team steht dabei zur Dokumentation der Befunderhebung eine Vielzahl computergestützter Programme zur Verfügung.
Als besonders benutzerfreundlich hat sich das durch die Deutsche Gesellschaft für Parodontologie zertifizierte Programm „ParoStatus.de“ bewährt. Hiermit können alle erhobenen Befunde und klinischen Parameter systematisch und übersichtlich auf einem computergestützten Befundblatt dokumentiert werden. Dies erlaubt jederzeit eine Verlaufs- und Erfolgskontrolle der Parodontitistherapie. Ergänzend können sowohl das individuelle Erkrankungsrisiko als auch eine empfohlene Recallfrequenz und die Einstufung in die neue Klassifikation mit einem Click durchgeführt werden.
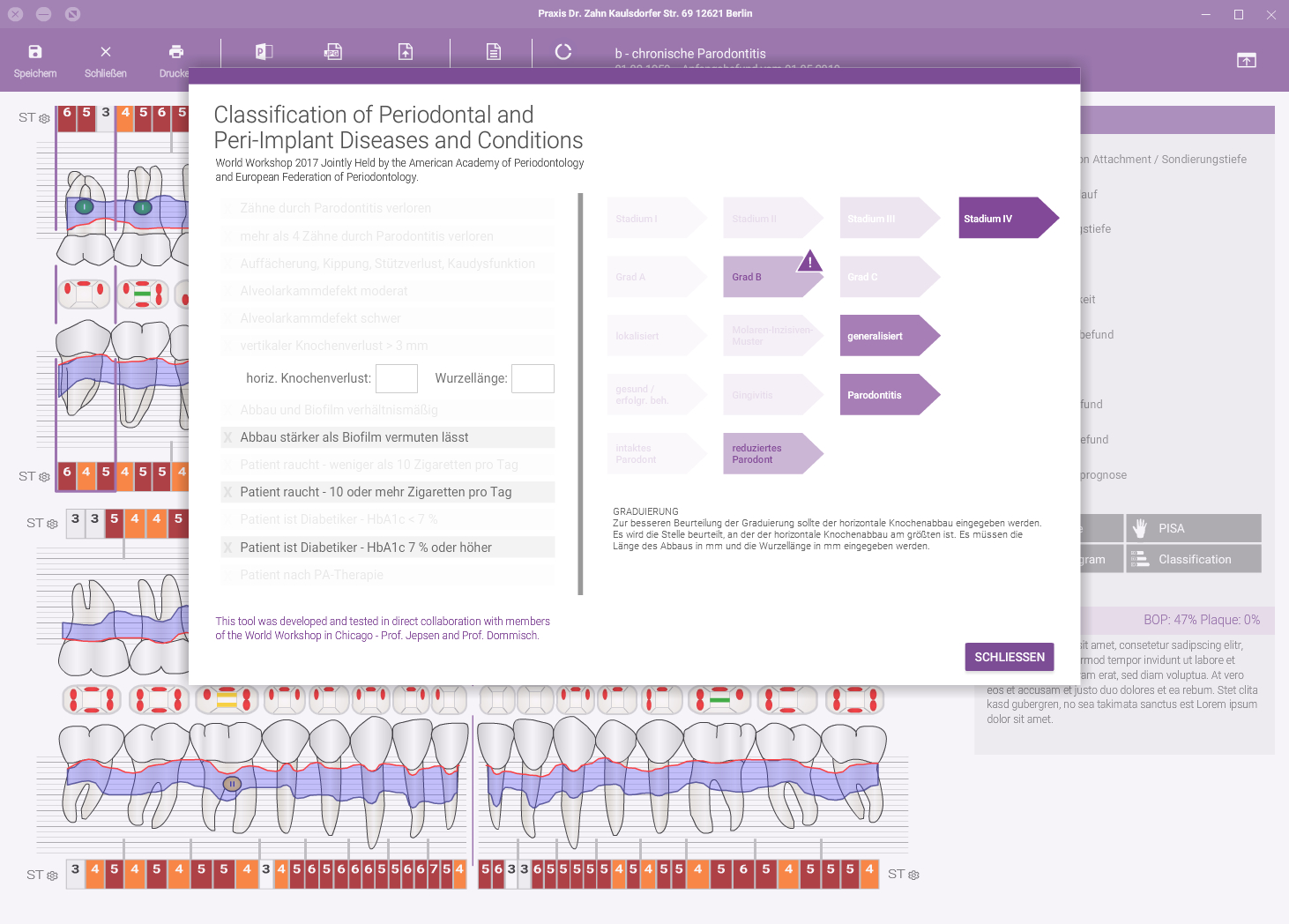
Das „ParoStatus.de“-System liefert für die weitere Aufklärung eine patientengerechte Aufbereitung der erfassten Daten. Dem Patienten kann ein Ausdruck seiner erhobenen Befunde, seines persönlichen Erkrankungsrisikos sowie der individuell abgestimmten Recallfrequenz mit nach Hause gegeben werden. Empfehlungen für den weiteren Behandlungsablauf im Kontext der neuen Richtlinie, welche Leistungen im Rahmen der UPT oder PPT wann zu erbringen sind, werden gerade integriert. So wird die Umsetzung ab 1. Juli für Praxen maximal unterstützt und in einen digitalen Prozess integriert. Zudem kann der Patient eine abgestimmte Handlungsempfehlung für seine persönliche häusliche Mundhygiene also Ausdruck oder für seine ProphylaxeApp erhalten.
Fazit
Eine vollständige Dokumentation der klinischen Parameter ist wichtig, um die Behandlung zu planen und im weiteren Verlauf, durch den Vergleich der Befunde, Tendenzen zur Verbesserung oder auch Verschlechterung zu erkennen. Dabei kommt der Technik der Sondierung und den erhobenen Parametern eine besondere Bedeutung zu. Ein bestmöglicher und angestrebter Langzeiterfolg kann nur auf Grundlage eines individuellen und strikten Behandlungskonzeptes mit regelmäßiger Befunderhebung erzielt werden.
Das ist jetzt in der neuen PAR-Richtlinie mit den neuen Leistungen BEVa und b (Befundevaluation) gegeben. Auf dieser Basis kann aus dem parodontal erkrankten Patienten ein gesunder, mindestens aber parodontal behandelter mit einer stabilen parodontalen Situation werden, der dann nach zwei Jahren in die PPT zur präventiven Betreuung überführt werden kann.